Dr.トミーのビッグスマイル諫早
2024年12月
① 歯周病にはメンテナンスを受けることが重要ですよ(パート①)

歯周病は口の中の細菌による感染症であるという特性が深く関係しています。
歯周病菌は、口の中の常在菌の一種で、1度感染すると完全に排除することは困難です。家庭でのセルフケアをしっかりやっているから大丈夫と考える方もいますが、歯並びが不正であり歯と歯の間にものが詰まっていたり、さらにプラーク(歯垢)が取れていないのです。それによりセルフケアが難しくなってきます。
進行した歯周病は加齢とともに免疫力が低下し、悪化させます。
さらに糖尿病(歯周病を悪化させるリスク)などを抱える人が増えている現状です。
糖が歯周病菌の餌になっていることを知っておいて下さいね!
② 歯周病にはメンテナンスを受けることが重要ですよ(パート②)

前回、歯周病の抱えている人も増えているとお伝えしましたが、痛みがないのに何故、歯医者に行かないといけないの?未だにそう思っていませんか?歯周病は糖尿病や高血圧などと同じ、生活習慣病の一つとされています。生活習慣病は慢性疾患なので痛みもなく進行し徐々に発症します。この病状をコントロールするために症状がない時も生涯、メンテナンスを行う必要があります。糖尿病や高血圧でも基礎疾患であり色々な全身疾患を起こしますが、歯周病も全身病のリスクになる可能性があり、歯周病の予防、治療をすることで全身の健康に役立ちますので、ご注意を!
③ 下顎が後ろに引いてしまっている原因は?

正しい顎の位置は、骨格の中で舌骨の位置をしっかりと制御した結果、得られるものです。
一般的にあいうべ体操をすると口腔機能が良くなりますよと言われていますが、ただ単に行うことが日常できているでしょうか?意外とやらないと思います。骨格的に舌骨にどんな力がかかっているかを検討することによって、顎の位置の変動(動き)や顎位(顎の位置)としての正しさを考えることができるんです。例えばワンコとかは歯が尖っていて対合歯との咬合関係(しっかろとした噛み合わせ)を持たない動物にあるのに対して、人間は咬合面(かみ合わせの位置)を持っているのでしっかりと咀嚼ができるはずですが、個人的に 顎の位置がずれていたりする舌骨の位置を正常値にできるように機能確保をご相談してみて下さいね!
④ 口腔ケアに拒否がある認知症患者さんへの対応について(パート①)

現在、介護で静かな問題となっていることをご存じですか?
認知症高齢者の日常的な口腔管理です。なかなか口を開けてくれない、ケアを拒否する、歯ブラシや指に噛み付くといったような認知症高齢者に対して、どのように管理していけばいいか悩んでいるんだと思います。特に拒否がある患者さんに無理に開口させようとして余計に口を閉ざされたり、口を開けてくれないので前歯部だけをブラッシングしていたら、口腔内がプラークだらけになり無理にブラッシングを行うと出血だらけになったりします。
そこで介護施設での日常的なケアの質が上がると、一つのポイントとして重症化する前に歯科医師、歯科衛生士とご相談いただけるようになりますね!認知症も悪化する前に口腔ケアをどうするかが大切ですよ!
2024年11月
① 埋入位置が良くなくインプラントを除去について
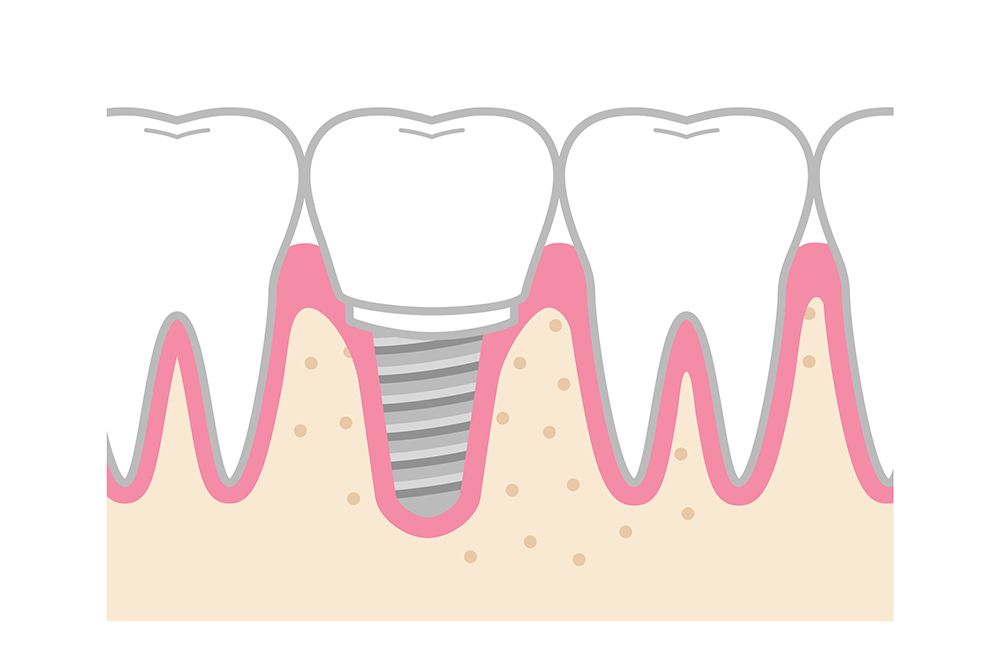
今回は、インプラントを除去しなければならない事があることについてお話し致します。多くの歯科医院にてインプラントの治療が行われるようになってきましたね。
それに伴って埋入位置不良のケースもありますね!
まずは、審美的トラブルがあります。特に前歯部分のインプラントの埋入位置が前方 傾向にあり、左右の平衡性が採れていないこともあるので、なんか歯が大きくなっていると感じられると思いますので、まずはCTにて抜歯した後の骨の状況、インプラントを入れる位置を確認して、オペの時に入れる位置も確保するガイドが必要ですよ!
② 口腔機能発達不全(お子さん)を起こしてしまう原因は?乳歯列前期のう蝕(パート①)

さてさて最近では小児のう蝕が減ってきてますよね!しかーし咀嚼に影響が出るような重症う蝕の小児も存在していますよ!実は口腔機能発達不全症では1歳半以降にう蝕の評価をすることになっています。
それ以前に機能の発達に影響する重症なう蝕になっている場合があるんですよ!
早期に小児歯科医に適切な指導や治療を行なって頂くことが大切です!
乳歯列前期のう蝕については、不適切な甘味飲料の摂り方が原因の哺乳う蝕ですよ!
近年では、スポーツドリンクを哺乳瓶に入れて飲む行為が問題になってますのでご注意を!
③ 口腔機能発達不全(お子さん)を起こしてしまう原因は?乳歯列後期のう蝕(パート②)

前回は乳歯列前期で起こるう蝕の原因がスポーツドリンクを哺乳瓶に入れて飲む行為があることをお伝えしましたが、長ーい時間で飲むので糖の影響で上の前歯がう蝕になってしまいます。さらに歯がなくなっているので今後食事ができない影響を起こしてしまいますよ!では乳歯列後期のう蝕の場合、3歳以降で甘味飲料や間食の不適切な摂り方をすることで重症化する場合があります。乳前歯だけでなく、乳臼歯が歯冠崩壊するので、噛む時に痛みがあり、食事が摂りにくくなり、重症の場合には歯冠高径も失うので、口が開けにくく成りますのでご相談を!
④ 口腔機能発達不全(お子さん)を起こしてしまう原因は?混合歯列期のう蝕(パート③)

前回、前々回の歯が生えてくる時期は幼い頃からどんどん成長していく過程です。
今回は、乳歯が抜けてきて前歯が生えてきて、まだまだ臼歯部には乳歯が残っている歳ですが、約9歳ぐらいから11歳程度にかけて抜けてきます。この時期は、間食や飲料に対して好きなものが出てきます。それによって食生活も管理できない時期になってきます。急激にう蝕が増えた場合には、食生活の乱れがないか見ていく必要があります。また歯磨きもひとりで行うようになりますが、第一大臼歯をしっかりと磨けるまでは、保護者の仕上げ磨きが必要ですね!生えたばかりの幼若永久歯ではう蝕が急激に起こりますので、定期的な歯科検診も大切ですよ!
⑤ 小児で強く噛み締められないことがありませんか?

さてさて、今回はお子さんを見ているとあんまり噛めないと思われる保護者の方々もいらっしゃいます。3歳以降のお子さんたちに、左右の頬部に触れながら噛んでみてと指示した時に、咬筋(口をしっかりと閉じる筋肉)の盛り上がりが触知できなかったり咬筋の左右差を感じます。
なぜ起こるんでしょうか?まずは歯の萌出が遅かったり、歯並びや咬合(噛む位置)が異常であったり、う蝕の影響で咀嚼ができなくなっているという原因もありますよ!
ご自宅でも見てあげて下さいね!
2024年10月
① 体はどこからできてくるの?

さてさて、今回は皆さんが生まれる前に細胞が進行して成長してきますが、どこから生命体ができてくるでしょうか?
やはり、細胞としても栄養を確保しなければいけないので、口ができてきてその後、腸の細胞ができてきます。その後胃や肺ができてくるんですよ!
口がなければ栄養の確保もできなかったり、長期間点滴をしていたら小腸の綫毛(せんもう)も小さくなり消化機能も低下してね!たまたま急に食べると下痢を起こしちゃうんですよ!!みなさんもお口の機能を大切にしていきましょね!
② 訪問歯科診療での義歯治療の差が出る事がある!!(パート①)

訪問診療にて歯科医が考えてうまく対応できるかどうか義歯の治療に関して患者様の問題点はどんなことかお伝えしていきます。
1)患者様が加齢であり全身疾患、認知機能低下などにより思うように診療ができない事が多いという点
問題点として、指示が通らない、長時間、口を開けていられないなどの患者さんの場合、型取りや噛み合わせの調整が難しくなります。
2)訪問診療における義歯治療のゴールが咀嚼機能回復ではなく、食べられるようになる事が一番だから
訪問診療の患者さんは全身疾患やフレイル(衰弱)などにより口腔機能低下しているので義歯治療だけでは患者さんや家族が望む(食べる)状態を達成できない可能性がありますのでご注意を!
③ 訪問歯科診療での義歯治療の差が出る事がある!!(パート②)

訪問歯科診療に関して、義歯を修理したは良いが、結局は食べる事ができないとなると、義歯治療の技量を疑われることになります。
では訪問診療にて義歯治療は、何に考慮して取り組めば良いでしょうか?
患者さんの口腔機能ステージに合わせて支えるという視点で取り組むのが良いと考えます。そのためには効果的、効率的な義歯治療に加え、患者さんの全身疾患を把握し、口腔機能向上や食事の改善、リハビリなど、患者さんの生活を支援するために歯科医ができることを増やす事が大切ですね!
④ 高齢者の口腔内にインプラントがありますよね?

さてさてご高齢者の方で過去にインプラントをしていたが、現状として自力での口腔清掃ができず、介護施設では天然歯は抜歯されているが、インプラントのみが口腔内に残存していることも多い事があります。そうなるとインプラントにて口腔粘膜を損傷してしまう事があります。
まずは上部構造を撤去で対応します。上部構造が撤去できない場合は、インプラント体を除去しなけtればならず、全身麻酔や鎮静法にて撤去となると、病院歯科での対応が必要となりますので歯科とのご相談を!
2024年9月
① 歯肉からの出血が出ている患者さんが来院したらどうしますか?(パート②)

さてさて前回、歯石除去してから、出血が続いている原因に微熱が続いていると言うことで全身疾患の影響も考えられるとお伝えしました。実際に歯肉の表面が一部壊死していることや全身的倦怠感があるということから免疫系の異常も考えられます。最も考えられるのは急性白血病です。長崎県では意外と多いですよ!
出血する部分が広範囲にわたる場合や圧迫して止血できない場合、発熱や皮疹などの全身疾患を伴う場合は血液疾患を疑いますよ!こう言う場合は、血液検査や内科的な検査をする必要性がありますのでご注意を!
② 顎の下が腫れているので診てほしい時はどうしましょ?

たまに顎のところが腫れているということもあります。また舌の下に痛みがあるとの訴えがあり、全身的には37度の発熱があるとのことが起こります。
どのように患者さんにお伝えしましょか?実際に触診といって顎の状況を触ってみると自発痛、圧痛があるなと感じます。さらに発赤(炎症)や腫脹(腫れ)を認めまっせ!レントゲンを撮ると唾液腺のところに石灰化した像が見られます。
ということは、顎下腺に唾石症に伴う発熱を起こす急性顎下腺炎が起こるんですよ!!
③ 子供たちの口の機能は、うまくできていますか?

さてさて、ご家庭でお子さん方と毎日、お話しされると思いますが、言葉を発する時には、舌や口唇や上顎の奥(軟口蓋)などがいろんな動きをします。食事を行う運動とおしゃべりをする動きでは、どちらが単純でしょうか?
実際は、食事を行うのがしゃべるよりも単純ですね!しかーし、口が閉じられないと食物が口からこぼれ落ち、食べられずに体力もつきません。
そこで、お母さん方が口唇閉鎖を促すには、どうすればいいでしょうか?
実は、スプーンに食物をのせてちょっと手前でお子さんに食べてもらうようにすると口は閉じてきますので、口の機能を高めるように気がけて下さいね!
④ イビキはどんな影響を起こすのか?
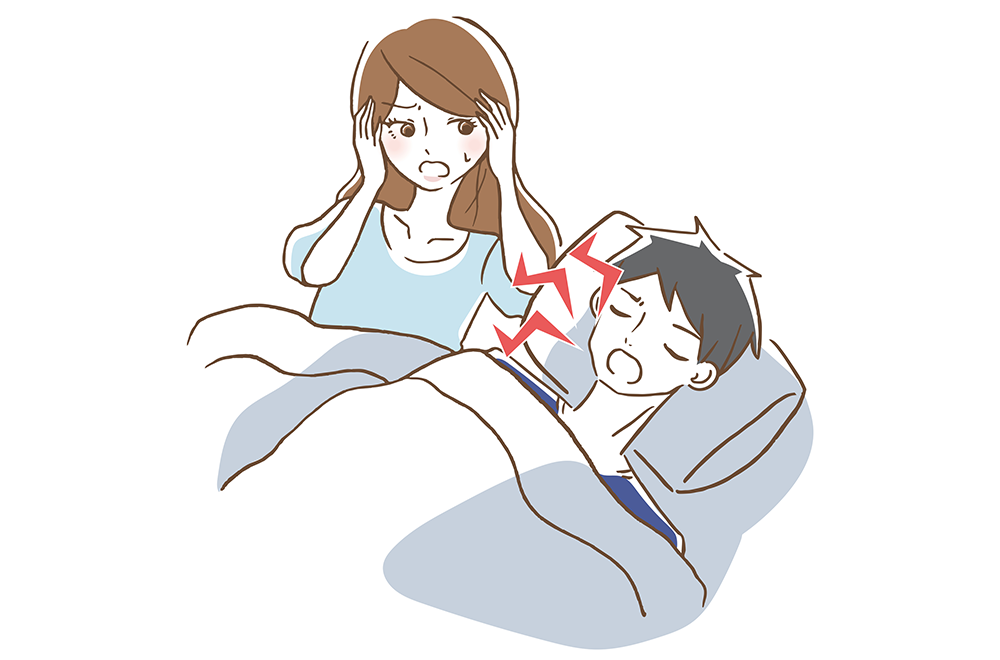
皆さんの中でも、いびきを毎日聴いてなかなか眠れないと感じる方々もいらっしゃると思います。いびきを起こす方は睡眠障害を起こし、不整脈や日中の居眠りをしてしまい、手や足のむくみが出てきたりしますよ。重症の場合緊張時に気づかず寝てしまうことがあり、バスの運転手が事故を起こしてしまうなどの大変なことを起こしてしまいます。
いびきが起こってくるのは生活環境により体重が増加し舌の奥も脂肪にて閉鎖傾向になるので気管への酸素確保がしにくくなり睡眠時無呼吸症候群になってしまうんですよ!さらに舌の力が低下し奥に引いてしまうんです!それでさらに寝ている間に呼吸がうまくできないんです!ご家族であれ、うちの旦那のイビキがひどいと思った時には、呼吸器内科と歯科での診療が大切ですよ!!
2024年8月
① 摂食嚥下リハビリをどうやって続けるか?(パート①)
摂食嚥下の訓練を行いまーすと患者様や介護者さんが効果を実感できないことで諦めることもあると感じます。
そこで、摂食嚥下の訓練だけではなく、楽―に続けられ、摂食嚥下に良い影響があることを組み合わせるのがポイントですよ。
まずは、『起こす、起きる』です。ベッドの上でも日中はギャッジアップして、車椅子や椅子に座る時間を増やしたりします。そこで皆さんが接触嚥下の良い影響は座ることで、重力に逆らって起きていると体幹を鍛えることができるんです。
まずは座る時間を増やしましょ!
② 摂食嚥下リハビリをどうやって続けるか?(パート②)

先週、摂食嚥下に良い影響を起こすには、重力に逆らって起きることで、体幹も鍛えることが大切ですよとお伝えしてきました。
2つ目ですが、摂食嚥下に良い影響を与える飲み物や食べ物を摂ることです!
メントールや黒胡椒、カプザイシンなどが良いみたいですが、ご高齢者の方には刺激が強過ぎます。
そこでおすすめなのが、炭酸飲料ですよ!
まずは
① 普通の水よりも少量で嚥下反射を惹起します。
② 嚥下反射惹起時間が短縮する
③ 咽頭通過時間が減少します
炭酸の発泡性や化学的な刺激が、咽頭粘膜の刺激や神経系の伝達を向上させ、味覚刺激が嚥下筋をより早く、強く収縮させる効果があるんでっせ!
③口内炎が多くて治らないので診てほしい!!

口内炎が起こることは、よくありますが、頻繁に口内炎が出現しても我慢ができるために放置しておくこともあると思います。
しかーし口内炎がよくできてしまい2〜3ヶ月前から多発するようになり、痛み(接触痛)で食事も困難になってしまう事があるんです。ただし、炎症は口内炎だけでしょうか?皮膚にも炎症を起こすことがありますよ。
さらに眼症状(網膜にも炎症を起こす)ことで失明してしまうことがあるんです。ベーチェット病といい、全身性炎症疾患で現在は病因が不明なんですので早めに診査をお願いしましょ!!
④ 歯茎からの出血がずっと続いているので診てほしい!!
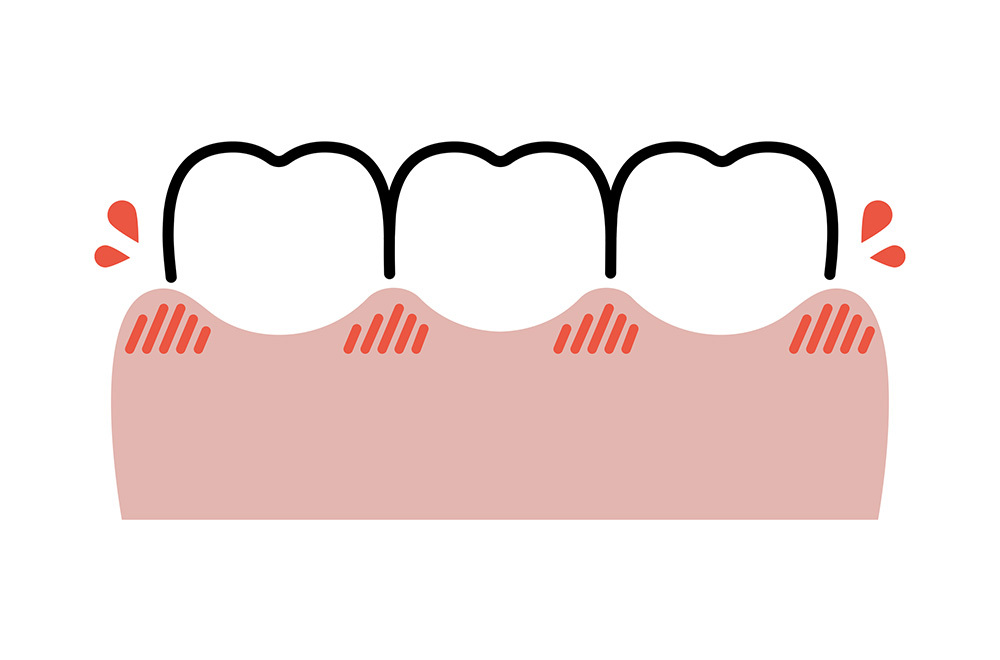
2日前に歯石除去を行なったあとに、歯肉からずっと出血が続いている事があります。
体の状態は、どうですかと聞くと2、3日前から熱があって、だるーい感じがするんですと言われるとこれは、歯石除去によって起こっているのかというと免疫系の異常もあるのではないかと考えられます。
最も疑われるのは急性白血病ですね!歯肉からの出血は歯周病が原因である事が多いですが、全身疾患の存在も疑われますよ。
歯肉の壊死を伴う場合は免疫系の異常をを疑い、歯肉の腫脹を合併するのは、急性白血病の特徴なので、早急に血液検査を行いましょう!
2024年7月
① 口腔がん患者数が約9倍も増加?(パート②)

前回、お伝えしました早期発見してなければ、接触嚥下障害や構音障害が残ってしまいまっせとお伝えしましたが、介護施設ではなかなか初期の口腔癌を発見することは容易ではありません。
口腔内観察が難しい患者さんもいますし、口腔内の異変に気づいても口腔癌の認知度が低いために、軽度粘膜疾患と思うてしまうて様子を見ることが多いためです。
そこで、歯科医師がしっかりと口腔癌の前癌病変である白板症、紅板症を見分ける必要性があるんです!!歯科衛生士さんの患者さんへのケアの際にも気づく必要性があるんです!!
さて次回は、前癌病変をしっかりと判断することをお話しいたしますね!
② 口腔がん患者数が約9倍も増加?(パート③)

口腔がんを引き起こす前癌病変である紅板症や白板症を見分けるのが難しいので、常に介護施設でも気づいて頂きたいために特徴をお話し致しますね!
まずは紅板症ですが、60歳から70歳の患者さんに多く見られます。特に当院では口腔内メンテナンスだけを行うのではなく、燃えるような赤色班が無いかをチェックします。
癌化率が約50%ぐらいでデンジャラスですねん!色の割には症状がないために外部から見にくい、舌下部にあるんですよ!
白板症の特徴ですが、口腔粘膜に白い板状や斑状(口内炎と間違えられやすい)ですが癌化率が約10%程度ですが、表面にイボみたいな突起があるものや、白斑と紅班が存在するものは癌化する可能性が高いので、しっかりと歯科医師に診てもらって下さいね!!
③ 最近の小児の口の中の状況はどんなだろうか?

今回は、お母ちゃん方がうちの子供達の虫歯が無いか診てくださいと診療に来院される方々が多いでしょうか?
昭和の時代には、虫歯の洪水でしたんや!子供達の笑った写真を撮っても歯がなーいのが多かったです。さて現在、虫歯は少ないのに口の中の状況を見ていくと、食事がうまく食べられて無いのでは?と密かにわかります。なぜか?前歯の部分が狭い、歯並びが狭い、上顎の内側が深い!この口の中では、よく噛んでないんです!しかーし、体格は良好ですが、体力がないと言われています。
虫歯の予防により、歯科における体格は良くなったけど、体力が伴わないことが多々ありますよ。歯科において虫歯だけを予防するんではなく、口腔機能改善や歯並びををしっかりと治していくと体力も確保できてきますよ!
④ 虫歯の治療、歯周病の治療、予防だけでは事足りないな!

歯科医師として、お子さんたちのプラークを除去しフッ素を塗布して虫歯にならないようにしましょうねと定期的に診ていくだけでは、口腔機能も保持していくことが大切ですよと考えることが多々あります。
口がポカーンと開いたままのお子さんの場合、口を閉じる筋肉の低下、下顎、舌力の低下を認めます。その状況にて唾液の分泌量も少ないし、食べ物を噛む動きに乏しいです。
唾液は、咀嚼や舌運動により分泌が促進されますよ!それにより自浄作用が亢進されます!!
口腔機能を大切に診ていきましょ!
2024年6月
① 家庭で気づける口腔機能発達不全のサインについて(パート②)

先週、お子様達の中で食べるのに時間がかかって、なかなか飲み込めないのはなぜなのかの原因の1つは、虫歯ですよとお伝えしましたが、まだまだ原因がありまっせ!
1) 歯の萌出が遅れている。(個人的に出てくる時期の差があります)
2) 食事をする機能として歯列(歯並び)、咬合(噛み合わせ)の問題がありまっせ!
3) お弁当などが冷たくなると固くなる食品が入っていると、お子さんは食べられるのかと戸惑ってしまうんです。
4) 食べなければという義務化があるとうまく飲み込めず口に溜め込むことも起こるんです!!
ご家族の皆さんもなぜ、時間がかかるんやろと思ったら歯科医院へご相談を!
② 家庭で気づける口腔機能不全のサインについて(パート③)

今回で、食事に時間がかかる子の原因をもう一つお話しいたします。
食事中にボーッとしがちなお子さんはなぜ食事に時間がかかるのか?
まずは、ずっとテレビをつけていたり、タブレットがよく使っているのか手元に置いている。または発達障害の傾向があるからです。
さらに経過観察してなかなか改善しないなと思っていると、食事以外にも立ち歩く事が多いなど多動傾向の様子がありますね!
または集中しすぎて声をかけても気づかないことがある過集中の様子が見られることがあります。できるだけ時間に限りがありその時間で食べ切れるように様子を見ていきましょ!!
③ うちの子がいつも口が閉じないんですについて
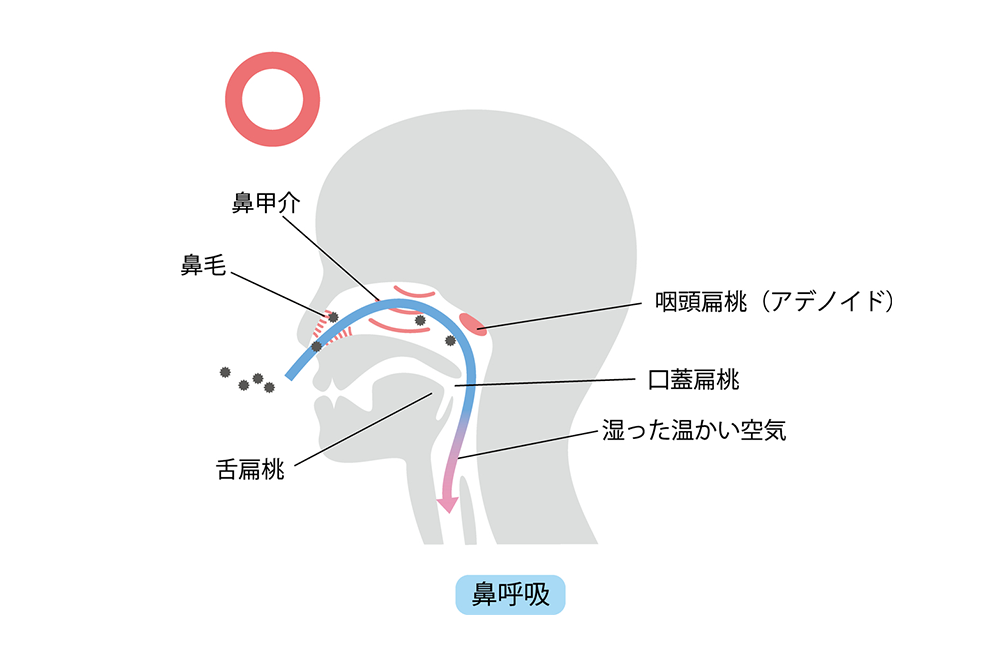
先週は、お食事をするのになぜか時間がかかるんですという口腔機能不全にお話しました。今回は、よう、うちの子の口が開いてんねんと普通でないなと心配しているお母さんもいらっしゃいます。まずはどんな状況、症状かを考えてみましょ!
あ〜こんなんあるなとまずは4つぐらい想像してみて下さい。
1) いつも口がポカンと開いている!!
2) 習慣的に口呼吸している
3) いつも鼻がズルズルと鳴らしている
4) よだれがだら〜っと出ている
原因としてアレルギー性鼻炎、アデノイド肥大(扁桃腺)などの疾患が起こしちゃんですわ!呼吸の通り道が狭くなって鼻呼吸が息苦しく、口を開けて呼吸しちゃうんですね!ご相談をかかりつけの歯科医院や耳鼻咽喉科に!!
④ 口腔がん患者数が約9倍も増加?(パート①)

最近、高齢者の口腔粘膜疾患である口腔癌になっている方が増加してきています。
年間の診断数は2万人超、死亡数は約8千人!!
それでも40年間で罹患者数は約9倍、死亡者数は約5倍に増えてまっせ!
特に50歳以上の罹患率が高いため、訪問診療では注意が必要です。
日常、痛みもなく大丈夫だと思わず、初期症状のうちに発見すれば簡単に治療で治すことができます。さらに後遺症もほとんど残ることはなく、5年生存率は90%以上と報告されていまっせ!
しかーし、進行した場合には、手術により舌や顎の骨を切除する必要性があり、接触嚥下障害や構音障害が残ってしまいますので、定期的に歯科検診をやって下さいね!!
2024年5月分
① 見逃し注意!!食事量低下の原因に!!(パート①)

要介護での高齢者の食事に関する問題の原因は、嚥下障害、多剤服用、義歯の不具合など様々です。
この中には、対応に時間がかかるもの、改善の見込みが薄いものがあります。
一方で、ちょっとしたことで解決できる意外な原因があるのをご存知でしょうか?
その一つが、鼻詰まりですよ!
鼻詰まりがあると、味を感じにくくなるだけでなく、食事の量が減る可能性があります。ではどうして鼻が詰まっていると食事量が減る可能性があるのでしょうか?
実は咀嚼中には軟口蓋(上の顎の内側)と舌が接触しているために鼻で呼吸したいんですよ!!その続きを次回に!!
② 見逃し注意!食事量低下の原因に!(パート②)

さて前回、お伝えしてきました鼻詰まりがあると、食事の際に味をわかりにくく、さらに食事の量が減少することをお伝えしてきましたが、みなさんもどんなことが口で起こっているんだろうと考えてみましょ!咀嚼中に軟口蓋と舌が接触しているために鼻で呼吸するんですが、食事中に鼻が詰まっていたら、一旦咀嚼をやめて口呼吸しなければいけません。ですから口呼吸をするたびに食事が中断されるわけですから、当然、食事に時間がかかります。
そして、食事を摂り始めてから20分から30分で血糖値が上昇、満腹中枢が刺激され、食欲が低下します。実はご高齢者の方々は鼻詰まりにより、長時間の食事疲れと食欲低下で食事量が減る可能性がありますよ!!
③ 逃し注意!食事量低下の原因に!(パート③)

人間の人生で、大切なのは食事を楽しんで生きることだと考えてます。先週までにみなさんも感じられたと思いますが、鼻詰まりを起こし順調に食事ができず、さらに味覚もわからないことが起こる事をお伝えしてきました。高齢者の1分間での正常な呼吸数はどれぐらいだと思います?実は16回から24回です。やはり頻繁に口呼吸しなければならないことですね!口腔内に咀嚼物がある状態で口呼吸していたら、ちょっとしたタイミングのずれで、誤嚥するかもしれません。もし介護施設で入居者さんが食事中にむせる、食事に時間がかかる、食べる量が減ったと相談されたら、念のために、鼻詰まりがないかを確認しまっせ!
④ 家庭で気づく口腔機能発達不全のサイン!!(パート①)

今回は、幼いお子さんの食事の際に、お母さん方がピピっと気付いてしまう状況をお話しします!
まずⅰ)うちの子、食事を終えるまでに極端に時間がかかるな!
ⅱ)すでに周りのみんなが食べ終わっているのになかなか食べ終わらない
ⅲ)保育園で、給食を所定時間に食べ終わらない
ⅳ)食事中にボーッとしてしまう
食べるのに時間がかかると、あまり噛まずに丸呑みすることがあるのです!
では、なぜ起こるんでしょうかいな?
一つの原因は、咀嚼に影響する虫歯がある!まだまだ他にも色々と原因があります!次回、さらに原因をお話しします!
2024年4月分
① 歯科治療で注意しなければならない全身疾患(不整脈)について(パート①)
今回は、歯科での治療で口腔内だけを見ながら、行うのは危険があることをお伝えします!
そこで、診療中においてパルスオキシメーターという機器(脈拍や血圧、酸素飽和度などなど)で測定しながら行うことが、大切です。特にお歳をとられて、定期的に内科での検診を行っていない方々で、歯科で抜歯を行わなければいけない際や歯髄治療を行う際に局所麻酔をするのはやばいと感じることがあります。
不整脈の方で圧倒的に多いのが心房細動で、歯科では緊張される方もいらっしゃいますので脈拍数が150回/分以上(頻脈)の際は、血液サラサラのお薬を飲まれているのかの確認することもあります。今後も内科への定期的検診を大切に!
② 歯科治療で注意しなければならない全身疾患(不整脈)について(パート②)

前回お伝えしました不整脈がないか、内科への受診を定期的に行いましょうねとお伝えしましたが、症状がないから行かないというのはご注意くださいませ。
歯科に痛みがあるので、ただ口の中だけを見るのも注意ですよ!例えば不整脈があり埋伏抜歯をしなければならない際には、飲まれているお薬を確認します。不整脈を抑制するには、抗凝固薬(サラサラのお薬)を飲まれていることもご理解くださいね。ですから、抜歯を行った際にしっかりと止血ができているかを術後に確認します。歯科でも理解しなければいけないのは、脈拍数が頻脈か徐脈がコントロールできているか!またはお薬が新規のサラサラのお薬(プラザキサ、イグザレルト、エリキュース)などを心がけていまーす!
③ 歯科治療で注意しなければならない全身疾患(糖尿病)について(パート①)

今回は、基礎疾患(糖尿病)についてお話しいたします。糖尿病は他の病気を起こしてしまう病気なんです。糖尿病は、糖をエネルギーに変換するインスリンが十分に働かないために血液中に流れるブドウ糖(血糖)が増えてしまう病気です。
この血糖の濃度(血糖値)が高いままで放置されると、血管が傷つき、将来的に心臓病や失明、腎不全、足の切断といったより重い病気に繋がる可能性があります。
歯科治療では、歯周病治療にて口腔内の歯周病菌の除去を行うことで、糖尿病の悪化を抑制するのです。なぜなら歯周病菌が糖を餌として増加し、糖尿病を悪化するんです。しかし糖尿病の患者さんでは、歯肉の状況が劣化しているために歯石除去を行うと出血を伴い、止血をコントロールする必要性があります。
しっかりと歯科での定期的検診を行うことが必要ですよ!
④ 歯科治療で注意しなければならない全身疾患(糖尿病)について(パート②)

さて前回、お話させて頂きました糖尿病は基礎疾患で他の病気を起こしてしまいますよとお伝えしました。さらに歯科においては歯周病菌が糖を餌として増加し、糖尿病を悪化させますよとお伝えしました。みなさんでも採血検査を行う際に
Hba1c(ヘモグロビンa1c)血糖コントロールの判定基準が出されます。基準値として4.6〜6.2%です。歯科において、糖尿病が悪化すると歯周病菌も増加しているのが現状です。また糖尿病患者の約4割〜6割が高血圧も併発しています。糖尿病のコントロールができていない患者さんでは、歯周病の悪化にて歯の周囲骨が減少し、歯の抜歯を行わないといけない場合もあります。
しかし毛細血管の微弱化、術後感染血液のコントロールをしっかりと行っていないとご自宅に帰省されても出血が止まらない場合もありますので、ご注意を!
2024年3月分
① 悪性腫瘍の現病歴と症状について(パート①)

悪性腫瘍は、良性腫瘍と比べて発育が早いので、病気に気づいてから数ヶ月間放置した後に来院するという事は少ないと思います。
半年前に異常に気づいたものの、病態が変わらないような場合は良性であることが多いと考えられます。
ただし、忍耐強い人や認知症のように自覚に乏しい人は、長期間放置してから来院されることもあるので、注意が必要です。
やはり悪性腫瘍の場合、ウィルス感染疾患のように、発症して数日で来院することも少ないと考えられます。また、悪性腫瘍は一般的に、自然に縮小することはないので、現状の確認が重要ですのでご注意を!
② 悪性腫瘍の現病歴と症状について(パート②)
前回、悪性腫瘍の状況で長期間放置してから来院するのは、注意が必要ですよとお伝えしました。やはり我慢して放置していると悪化するので気になると歯科医院に来院される事が大切です。悪性腫瘍の場合には、視診で円形や類円形であることが少なくて、正常部との境界が明瞭でない事多く、触診や自覚症状で血がにじむことがあり、接触痛があるかも重要です。さらに病変の周囲に硬結を触知できることが多いという特徴もあります。再度お伝えしますが、初診時に悪性を見分けるポイントについてですが①不整形である。②境界が不明瞭である。③易出血である。④周囲に硬結を触知する。⑤接触痛がある。皆さんも口の中で気になったら、まずはご自宅で鏡でみて、歯科への来院を!!
③ 健康寿命を長くするには三つ子の魂百まで!!(パート①)

今回ですが、日本人の健康寿命ってどれぐらいでしょうか?実は男性で72歳、女性で
75歳ぐらいです。この年齢は、再度確認ですが健康を保つことができる年齢ですねん!
それでは、平均寿命はどれぐらいでしょうか?男性では81歳、女性では87歳ぐらいです。平均寿命は、お亡くなりになってしまう年齢ですねん。ここで皆さんにお考えしていただきたいのですが、健康が維持できなくなってしまって介護、医療のお世話になってしまう約9年から12年がかかりますね!それでは、介護、医療にお世話にならなければいけなくなるには、社会的負担が大きくなってきますよ!なんとか健康寿命と平均寿命の差を埋めていく!それがご家族の方にも負担が少なくなっていくと考えられますので人生を頑張りましょ!
④ 健康寿命を長くするには三つ子の魂百まで!!(パート②)

前回、健康樹長と平均寿命の差を短縮できるようにすることで、社会的負担もより軽くなりますとお伝えしてきました。何よりも多くの人が望む健康長寿社会が現実できると考えられます。最近、厚生労働省などを中心にプロジェクトされた中で注目されているのは、歯の健康です。噛むことが脳の活性化や生活習慣病の予防に深―く関わっているんです。それでは、幼い頃からの食べ方の癖は高齢者になっても変わらないことが多いです。口を開けたまま食べるなどの不自然な食べ方をすることが多くなってきています。すなわち噛む回数も減少し、しっかりとした噛む力が衰えているのです。
そのためにご高齢になってきた際認知症も認められ、口を開けたままの状況が戻ってきますので、口だけの影響ではなく体や心に影響を起こしてきますのでしっかりと健康寿命を考えていきましょ!
2024年2月分
① 歯を失うと孤立になっていく時代!(パート①)

さて、今回は高齢者における現在の歯の数が減って自宅での閉じこもりが多くなってきていると実感する歯科医療についてお話いたします。
閉じこもり(週に一回も外出しない状態)や社会的な孤立(外出の有無に関わらず、他者との交流が少ない状態)は死亡リスクの増加につながってきています。
ただ単に歯がなくなってきたから閉じこもりなのかというとなぜだろうと考えますやん。歯がなくなり口腔機能が低下し、更に義歯(入れ歯)を使用しない場合、栄養摂取が乏しく身体的影響も起こり、他者との会話や交流ができなく、顔貌の表情の形成などのコニュニケーションが乏しいといった社会的影響によって閉じこもりを引き起こしているんです!みなさん、ご注意を!
② 歯を失うと孤立になっていく時代!(パート②)

先週もお話いたしましたが、歯が無くなってきて閉じこもりのリスクが上昇してきている高齢者の方での原因は少し違います。まずは65歳以上で要介護認定を受けていない65歳〜74歳までの前期高齢者と75歳以上の後期高齢者に分けて考えると後期高齢者の場合、身体的な疾患が原因で、外出頻度が減ってしまうんですが、
比較的に全身状態がいい前期高齢者において歯がなくて口腔の健康が原因で、外出して食事をすることがなくなる影響の可能性があります。歯の本数が20本以上の方でしっかりと入れ歯を利用してい方は、閉じこもりはさほど見られませんが、0本〜9本の歯がありしっかりと入れ歯を利用していない方々では、健康の維持がうまくできず、友人との交流が乏しくなってきていますよ。
③ 要介護になった原因は何?

さてさて、今回はご高齢者の方々で要介護になってしまった原因を、まずお話させて頂きます。1位はやはり認知症です。割合として19%第2位が脳血管疾患15%、第3位が衰弱 14%です。さらに第4位として骨折、転倒12% 第5位が関節疾患 10% 第6位 心疾患 5%です。訪問診療に関して、実感してきたのは認知症の患者さんへの対応は絶対に避けられないんです。では、口腔ケアに関してもなかなか口を開けてくれない、指示が通らない、診療を拒否するなどで困ってしまうことも多々あるのです。ではそれにどう対処するか?認知症の方の場合、短期記憶は定着していませんが、長期記憶はあまり損なわれないのです。そのポイントとして、昔の職業の話しなどをするとスムーズに口腔ケアもできるようにできるのです。私の経験でもあるんですよ!!
④ 活動性が嚥下機能に及ぼす影響について(パート①)

今回は、ご高齢者の方々で、同じ疾患や同じ後遺症を持っていても常食に近い食事を食べる患者さんもいらっしゃいますが、一方ではペースト食を食べている患者さんもいらっしゃいます。患者さんが全て同じではないんです。
そこでしっかりと常食が食べられる方が何をしているのかの調査がありました。
活動量が多いとお腹が空いて食べたくなるので機能が鍛えられますし、活動量が多いと全身の筋肉と共に口腔周囲筋量が増えるとも言われます。しかし活動性が高いと嚥下機能も良くなりますよというだけではなんとも言えません。そこで離床時間と食べる機能の関係があるのではないかと考えられたんです。次回には、離床する大切さをお伝えしまっせ!
⑤ 活動性が嚥下機能に及ぼす影響について(パート②)
先週には、活動性が高いと同じ疾患でも全身的筋肉、口腔周囲筋量も増えますよとお伝えしましたが、活動性が高いと嚥下機能が良くなるとは、なんとも言えませんとお伝えしました。そこで離床時間が長いと、常食に近い食事を摂する要介護高齢者が多くなる事が明らかになったんです。筋量を調べると1日4時間以上離床している方は四肢筋量が、6時間以上離床されるご高齢者の方が四肢筋量だけでなく、全身筋量が増え、嚥下機能の改善につながる可能性があるんです。
それでも、訪問診療の患者さんには、なかなか離床できていない方も多いので、端座位(ベッドでも座る)ことで、重力に抵抗するために筋肉が鍛えられますよ!パワー!!
2024年1月分
① 上顎前突の二期治療はいつ始めるか?
今回は、矯正についてお話をしていきます。矯正治療はいつ頃から行ったらいいでしょうか?
成人になってから?小学校に入ってから?個人的にタイミングが今だと思われていることが多々あると思います。できたら小学生頃から歯並びが気になる方は始めたがいいです。なぜか子供頃には骨の拡大がしっかりとできます。そうすることによって永久歯がしっかりと並ぶスペースを確保できます。再度お伝えしますが歯列、咬合だけでなく骨格のコントロールで改善できます。中学生になるとさらに思春期の成長が起こりますので、女性では11歳〜12歳頃、男性では13歳〜14歳頃に始めるのが最適です。
下顎前突の二期治療はいつ始めるか?
下顎の成長スパートはいつぐらいだと思います?一般的に下顎は思春期の身体の成長と同時期に前下方に大きく成長し、その前に成長している上顎に追いついてきます。しかし、下顎前突傾向の患者さんでは、下顎の成長が旺盛です。
その影響のために成長期前に治療を始める利点がないんです。
下顎前突の二期治療の開始時期は、思春期のほぼ終わった頃、女性:15歳〜16歳頃、男性:17歳〜18歳頃です。下顎の成長は、すごいので成長状態を確認した上で判断することが大切です。それを確認するには、手指のレントゲン撮影するのです!下顎の成長は、お気をつけて下さいませ!
② 咀嚼筋と歯と顎関節の関係性について(パート①)

さてさて今回は、皆さんにどうやって食事をうまくやっていくかをお伝えします。
まず下顎運動は、中すい(脳から)からの運動出力(こうやって動いてみてと)を受け取った咀嚼筋によって営まれます。それにより歯や歯根膜(歯の周囲のクッション)顎関節、筋などがこういうふうに動いて食事をうまくしますよと、再度脳に伝達するんです。こうなると機能的咬合(食事をとりやすい、ちゃんとした噛み合わせ)は正常にできるんです。下顎は頭蓋(頭)に対して色々な筋、靱帯により吊り下がっていて、人は生命を維持するために咀嚼運動を行うんです。それには歯で食物を粉砕する必要なんですね!
③ 咀嚼筋と歯と顎関節の関係性について(パート②)

前回、お伝えしました下顎運動の大切さをお伝えしてきましたが、歯がしっかりとした位置にある場合には、食物を粉砕することが大切でしたね!!
もし歯の位置が正しくなければ、無理に下顎を偏位させて咀嚼運動を行います。
そのために無歯顎(歯が全くない)の患者さんでは、歯の位置付けによる情報がないので単純な筋肉による運動を行い、食物を食べる位置を決定するのですが、下顎の正常な位置を確保することによって、生理的下顎安静位(下顎が頭蓋に対して吊り下がった正常な状態)から咬合を再度構成することで全身的な体位などの確保ができますよ!今年は高齢者がさらに増加します。咬合から改善しましょ!




